Je länger man dabei ist, umso mehr spürt man, dass man eigentlich nichts weiß.
Nicht, weil man nichts weiß – im Gegenteil, ich würde behaupten, dass ich schon recht viel weiß – sondern einfach, weil man das Gefühl bekommt, dass man immer nur die Spitze des Eisbergs sieht und analysiert. Wenn man dann mal ein bisschen hinter den Vorhang blickt, wird einem klar, wie beschränkt unsere Sicht noch immer ist. Wir analysieren immer mikroskopisch kleine Teilbereiche einer riesigen Fülle an (potentieller) Information.
Besonders gravierend ist dies im medizinisch-biologischen Bereich. Die Selbstverständlichkeit, mit der die Medizin von heute auftritt, spiegelt in keinster Weise die tatsächliche Lage wider – das ist nicht mal despektierlich gemeint.
Aber schon im Zuge der aktuellen „Lifestyle-Revolution“ wird ja immer klarer: Ernährung, Bewegung und „leben wie ein wild gewordener Mensch“ sind die tatsächliche Medizin die ein Mensch braucht – und die wirklich und nachhaltig gesund macht.
Viel Insulin, wenig Insulin
Schon lange steht die Frage im Raum, wie z. B. der so genannte insulin-unabhängige Glukose-Transport in Gewebe, aber vor allem in die Muskulatur funktioniert. Man versucht noch immer, dies auf Seiten des Muskels zu verstehen, indem man bestimmte Zellschalter analysiert. AMPK wäre so einer.
Insulin-unabhängiger Glukosetransport ist, wie der Name schon verrät, die Zuckeraufnahme eines Gewebes ohne die Hilfe von Insulin. Je trainierter ein Muskel ist, umso weniger Insulin braucht er, um Glukose aufzunehmen.
Auf der anderen Seite weiß man, dass eine protein- und/oder kohlenhydratreiche Mahlzeit dafür sorgt, dass bei der nächsten Mahlzeit weniger Insulin gebraucht wird. Man nennt dieses Phänomen Second meal effect. Für dieses Phänomen scheint es einige Erklärungen zu geben, die wir hier schon mal besprochen hatten.
Das genaue Gegenteil beobachtet man bei Insulinresistenten. Also bei jedem Zweiten von uns. Hier wird ständig besonders viel Insulin gebraucht, um den Zucker vom Blut in den Muskel (oder in andere Gewebe) zu bekommen.
Das Endothel ist ein Organ
An dieser Stelle kommt „das vierte Organ“ ins Spiel – das Endothelium. Wir haben leider viel zu oft eine viel zu statische Sicht auf die Dinge. Das Endothel ist in unserer Sicht „die innerste Zellschicht der Arterien“. Die ist halt da. Bis man – vielleicht – versteht, dass das Endothel weit mehr ist, als eine bloße Zellschicht mit zwei, drei lokal begrenzten Aufgaben.
So liest man in einer Arbeit zum Thema:
- Menschen mit Adipositas und Insulinresistenz zeigen eine verminderte Insulinabgabe in den Zwischenraum der Skelettmuskulatur.
- Die Insulinabgabe wird durch die Perfusion der Skelettmuskulatur und den transendothelialen Insulintransport gesteuert.
- Bei Adipositas, Insulinresistenz und Typ-2-Diabetes sind die Endothelfunktion und die Durchblutung der Skelettmuskulatur beeinträchtigt.
Hier steht, übersetzt ins Einfache: Insulin muss, damit es am Muskel wirken kann, erst mal zum Muskel kommen. Und dafür muss es die natürliche Barriere, also die Endothelschicht der Arterien überqueren. Dies nennt sich transendothelialer Insulintransport. Das Thema hatten wir schon mal.
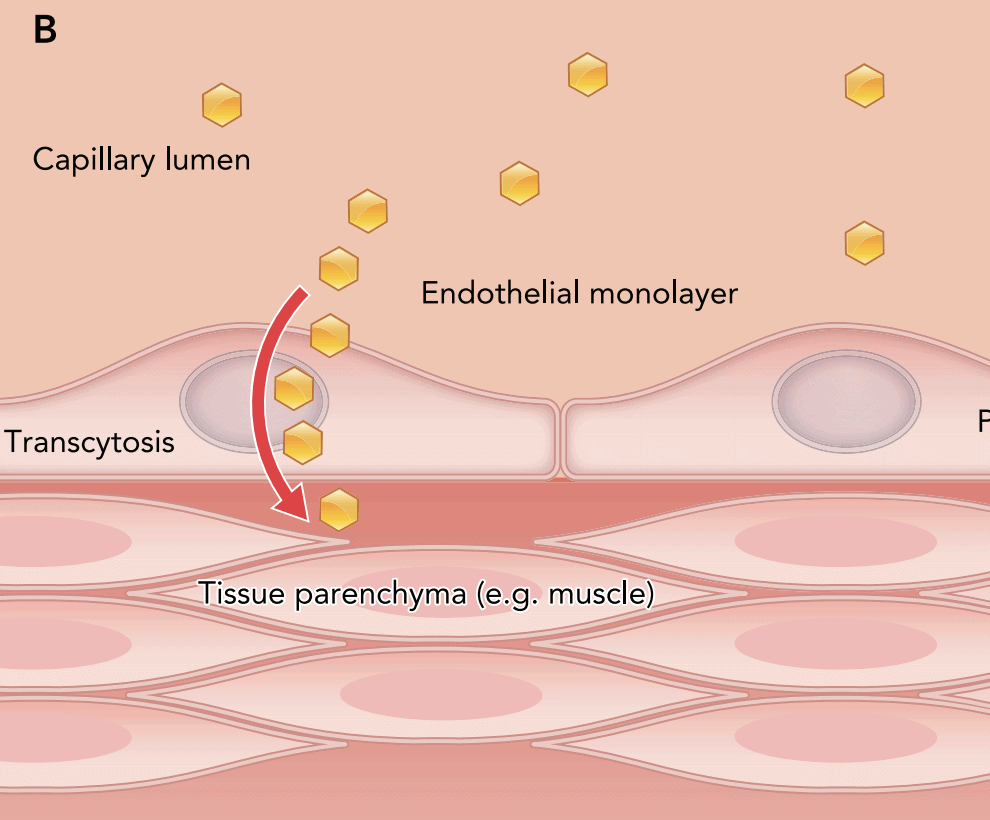
Bei insulinresistenten Menschen scheint Insulin gar nicht erst richtig zum Muskel zu kommen, weil das Endothel viel weniger Insulin aufnimmt – und entsprechend landet weniger Insulin dahinter, am Muskel. Da dies vor allem kleinste Gefäße betrifft, wo der Stoffaustausch stattfindet, spricht man auch von mikrovaskulärer Dysfunktion.
Schematisch sieht das so aus:
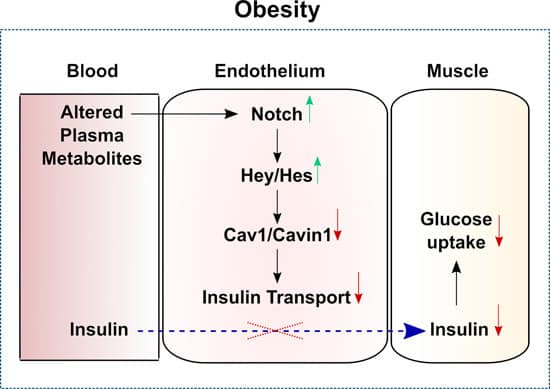
Das klassische Kohlenhydrat-Insulin-Modell
Kommen wir jetzt mal zu einer richtig coolen Erkenntnis. In unserer Welt wird die Wirkung von Insulin bzw. die Blutzuckerkonzentration so gesteuert:
- Wir essen was (mit Kohlenhydraten),
- der Blutzuckerspiegel steigt an,
- Insulin wird von der Bauchspeicheldrüse ausgeschüttet,
- Insulin wirkt in den Geweben,
- Zucker wird aufgenommen,
- der Blutzuckerspiegel sinkt.
Dahinter steht die zugrundeliegende Annahme, dass quasi der Input, also die Kohlenhydrate, der entscheidende Faktor ist, wenn es darum geht, wie viel Zucker im Blut schwimmt – was ist, wenn diese Annahme falsch ist?
Wenn wir vom hypothetischen Modell ausgehen, dass der Körper prinzipiell ein Übermaß an Glukose bereitstellt, dann wird die Blutzuckerkontrolle nicht mehr durch den Input reguliert, sondern hauptsächlich an anderer Stelle.
Das deckt sich jedenfalls mit der Beobachtung, dass Diabetiker sehr hohe Blutzuckerwerte haben, vornehmlich verursacht durch die Überproduktion von Glukose durch die Leber. Heißt, seitens des Körpers ist man durchaus in der Lage, den eigenen Blutzucker in die Höhe schießen zu lassen, völlig ohne Beteiligung einer externen Glukose-Quelle.
Dann wäre für eine gute Blutzuckerregulation ein anderer, vielleicht noch unbekannter Faktor entscheidend. Einen, den man gar nicht „sieht“, weil ja kein Blutzucker-Marker im Sinne eines höheren Insulinwerts sichtbar wäre.
Das Endothel konzentriert Insulin
Wie kommt man drauf? Es gibt eine extrem spannende Studie, die Folgendes herausgefunden hat:
Wie oben erwähnt, konnten wir durch Schätzung des Volumens unserer Endothelzellen (…) abschätzen, dass Insulin in den Endothelzellen im Vergleich zu den umgebenden Medien etwa 5-6fach stärker konzentriert ist.
Die Wissenschaftler zeigten hier also, dass das Endothel Insulin aktiv konzentriert – und auf einem Level, das das der Umgebung in etwa fünf- bis sechsfach übersteigt. Das ist nicht alles: Die Autoren vermuten, dass Insulin in den Endothelzellen in s. g. Caveolae gespeichert wird. Das sind kleinste Einbuchtungen der Zellmembran.
Wenn sich das Insulin innerhalb der Endothelzellen ganz oder größtenteils in Caveolae befindet, dann wäre die Insulinkonzentration in der Vesikel 30-50fach höher als in den umgebenden Medien.
Sollte diese Vermutung stimmen – und dafür gibt es hinreichende Beweise –, dann würde die Insulinkonzentration der Endothelzellen, jene der Umgebung, also auch die des Blutes, sogar um das 30- bis 50-fache übersteigen.
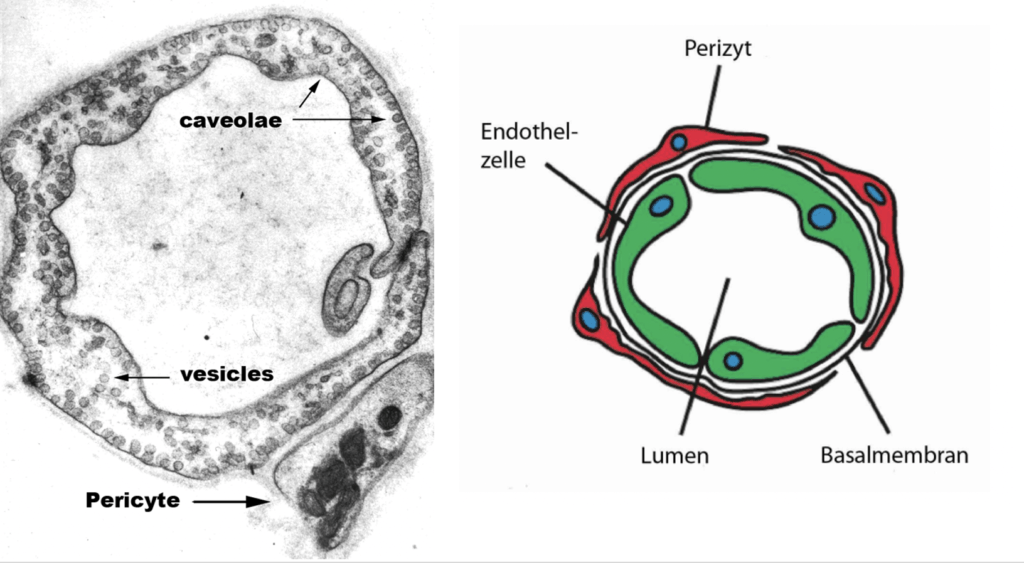
Sensationell: Das Endothel als „Insulinpumpe“?
Diese Erkenntnisse sind wirklich sensationell. Denn das würde bedeuten, dass die Endothelzellen eine „zweite Bauchspeicheldrüse“ sind. Sie fangen Insulin auf und – so stelle ich mir das jedenfalls vor – tröpfeln es langsam und je nach Bedarf auf die Gewebe.
Dadurch wird der Blutzucker konstant und ohne die Beteiligung einer Insulin-Ausschüttung der Bauchspeicheldrüse niedrig gehalten.
Und zusätzlich würde der Muskel konstant mit Insulin, dem natürlichen Anabolikum, versorgt werden. Wir erinnern uns: Wenn Insulin nicht mehr wirkt, gehen auch die Mitochondrien kaputt.
Wir hätten hier also eine riesige Insulinpumpe, die sich über die komplette Oberfläche der Arterien spannt (Bitte bedenken: Das gesamte Gefäßnetz erstreckt sich über eine Länge von ca. 100.000 km!).
Und logisch: Wenn diese Insulinpumpe das Insulin, das aus der Bauchspeicheldrüse kommt, nicht mehr aufnimmt, dann steigt die Insulinkonzentration im Blut massiv an. Und noch blöder: Weil die Gewebe dann keinen Zucker mehr aufnehmen (können), spuckt die Bauchspeicheldrüse immer noch mehr Insulin aus. Ein Teufelskreis.
So wird jedenfalls ein Schuh draus: Je besser die Endothel-Insulinpumpe funktioniert, umso niedriger fällt der Blutzuckeranstieg nach Mahlzeiten aus, und umso weniger Insulin aus der Bauchspeicheldrüse brauchen wir.
Wie die „Insulinpumpe“ kaputtgeht
Es gibt unterm Strich zwei Möglichkeiten, wie man diese Insulinpumpe kaputtmachen kann:
- Wenn man die Verschweißungen, also die Zell-Zell-Verbindungen zwischen den Endothelzellen löst und den Gradient dadurch aufhebt. Dadurch wird die Insulinwirkung am Muskel nicht etwa besser, sondern viel schlechter, weil dann quasi umgebremst viel Insulin auf den Muskel geschaufelt wird. Welche Lebensmittel Zell-Zell-Verbindungen lösen können, haben wir im Newsletter vom 16.8. dargelegt. Es gibt auf der anderen Seite auch Krankheiten, wo das Endothel direkt kaputtgeht. Weniger Endothelzellen = eine schlechtere Insulinpumpe.
- Die Endothelzellen müssen Insulin aufnehmen können. Das können sie nicht, wenn sie selbst insulinresistent sind. Hier gilt also das, was sowieso für alle anderen Zellen auch gilt. Lösungsvorschläge gibt es in allen unseren Büchern (und Texten hier im Blog) und im Ebook, das bald kommt.
So viel spannende Theorie heute. Und der Mensch ist und bleibt so alt wie seine Gefäße ;-)
6 comments On Sensationell: Das „vierte“ Organ
Gibt es eine Begründung , wieso ich super schlank ( 57 Kilo ) 1.68 cm , 52 Jahre , weibl. zu viel Insulin ausschütte ?
Ich bin nicht fett und habe eine normale innere Fettverteilung . Hilft da eine Ernährungsumstellung ?
Weil du evtl zu wenig Muskelmasse hast oder aus sonst einem Grund nicht genug Energie umsetzt?
Gruß
Sehr spannend und macht auch absolut Sinn für mich. Bin gespannt wie es in der Richtung weitergeht.
wo ist der Newsletter vom 16.8.?
Im Mail-Postfach jener Menschen, die sich für unseren Newsletter eingetragen haben :-)
Ich habe den Newsletter jetzt erst abonniert. Gibt es (in Zukunft) eine Möglichkeit vergangene Newsletter zu erhalten?